PSA検診で発見が増える前立腺癌に 小線源療法で高い治癒効果を
青木 学 先生(東京慈恵会医科大学放射線医学講座 講師)
斉藤 史郎 先生(国立病院機構東京医療センター泌尿器科 医長)
(メディカル朝日 2008年9月号より)

PSA検診(ピーエスエーけんしん)で発見が増える早期前立腺癌に有効な治療法の一つに小線源療法(しょうせんげんりょうほう)があります。小線源療法とは、放射線を発する小さな線源(せんげん)を前立腺に留置(りゅうち)し継続的に放射線治療を行う治療法です。米国では1990年頃から実施され、現在では4万人以上がこの治療を受けています。日本では2003年に認可され、現在では90施設で実施が可能になりました(2008年8月現在)。
今回は、日本での小線源療法の第一人者のお一人である東京慈恵会医科大学放射線医学講座講師の青木学先生にお話をうかがいました。また、泌尿器科医の立場より国立病院機構東京医療センター泌尿器科斉藤先生よりコメントを寄せていただきました。
前立腺癌は日本では増え続けています。
2005年には年間3万7000人以上の人が前立腺癌と診断されていますが、この人数は2010年には5万人を超え、2020年には8万人近くに達すると予想されています。
今後、ますます大きな問題となっていく前立腺癌ですが、その対策として必要なのは早期の段階で発見して治療を行うことです。10年余り前から、日本でもPSA検査がスクリーニングとして行われるようになり、早期の段階で治療を受ける患者さんが増えてきました。
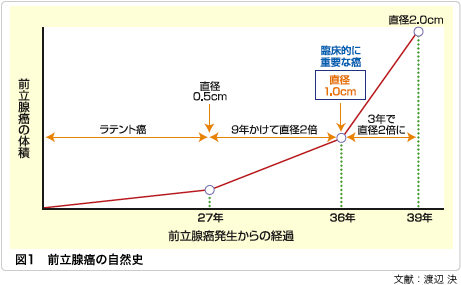
前立腺癌はゆっくり成長するため、臨床的に前立腺癌と診断される直径1cmほどに成長するまでに30年以上を要します。ところが、ここを過ぎる頃から成長速度が加速され、3年ほどで直径2cmになると言われています(図1)。早期の段階で発見するためには、50歳を過ぎたら定期的にPSA検査を受けることが勧められます。
現在、日本で前立腺癌と診断される人のうち、早期癌は約4割で、残りの約6割は進行癌と考えられています。PSA検査が普及するにつれ、早期癌の人が増えていることは確かですが、進行癌も増えているという現実があります。このような現象が起きるのは、まだPSA検査によるスクリーニングが十分でないためなのです。
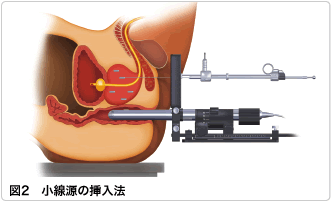
前立腺癌が早期に発見された場合、根治的治療としては手術と放射線療法があります。放射線療法で最も効果が高いと考えられているのは小線源療法(しょうせんげんりょうほう)とIMRT(強度変調定位放射線療法 きょうどへんちょうていいほうしゃせんりょうほう)です。小線源療法は、放射線を発する小さな線源を前立腺に埋め込み、前立腺の内部から放射線を照射する治療法(図2)。IMRTは、前立腺に合わせて形や強度を調節した放射線を体の周囲から照射し、前立腺に放射線を集中させる治療法です。
手術は、内視鏡手術も広く行われるようになり、切除範囲も縮小化傾向が明らかになっています。なるべく患者さんの体に負担をかけない治療が望まれているためでしょう。小線源療法とIMRTも、従来の放射線治療に比べ、必要とされる部分に放射線を集中させるため正常組織への影響が少ないのが特徴。どちらも侵襲の少ない治療法と言えます。
前立腺癌は、PSAの値と、細胞の悪性度を示すグリソンスコアによって、低リスク(PSA<10、グリソンスコア≦6)、中リスク(10≦PSA<20、グリソンスコア=7)、高リスク(20≦PSA、グリソンスコア=8~10)に分類されます。
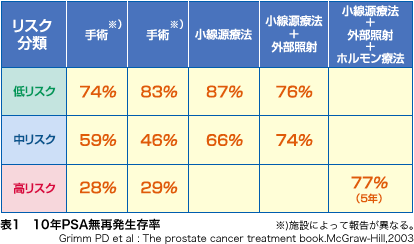
低リスクの患者さんに対しては、手術でも、小線源療法でも、IMRTでも、治癒率は75~90%になります(表1)。この段階で発見できれば、前立腺癌はほぼ治るのです。
早期癌に関しては、手術、小線源療法、IMRTの治療成績は大きく変わらないので、治療成績以外の要素が選択の決め手となります。
手術は、いくら縮小手術が行われるようになっても、やはり患者さんにある程度の体力が備わっていることが前提となります。年齢的には70~75歳くらいまでが一般的です。入院期間は2~3週間。手術を受けた人の約1割に尿漏れ(にょうもれ)、約半数に勃起不全(ぼっきふぜん)が現れます。
小線源療法は特に体力を必要とはしません。東京慈恵会医科大学附属病院では、75歳か、もう少し上の年齢までを対象にして治療を行っています。尿勢(にょうせい)の一時的な低下、頻尿(ひんにょう)、切迫尿(せっぱくにょう)などの副作用が現れますが、重い症状ではありません。治療に要する時間は2時間ほどで入院期間は4日。すぐに通常の生活に戻ることができます。
lMRTを受けるのに年齢制限はなく、副作用は小線源療法と大きな違いはありません。小線源療法の副作用が治療後1~3カ月をピークに集中して起こるのに対し、IMRTでは副作用のピークは低いのですが、1~2カ月にわたって現れる傾向があります。治療期間は長く、1週間に5日、合計7~8週間の通院が必要です。
治療成績はほぼ同じなので、患者さんはご自分の置かれている環境によって、手術か小線源療法かIMRTを選ぶことになります。仕事されている方だと7~8週間毎日通院するのは大変でしょうが、小線源療法や手術を選択すると無理がありません。また、一般的な尿漏れや勃起不全などの合併症を避けたいのであれば、手術は敬遠したほうがいいかもしれません。
日本で小線源療法に法的整備がされ使用できるようになったのは、2003年7月のことです。線源として使われるのは、「ヨウ素125」という放射性同位元素で、これがチタン製のカプセルに入って、前立腺に埋め込む「シード線源」(シードせんげん)となっています。カプセルといってもごく小さなもので、長さが4.5mm、直径が0.8mmです。患者さんの前立腺の大きさにもよりますが、このシード線源を50~90個ほど埋め込み、そこに挿入します。
どこに埋め込むかは、コンピュータの計算によって決定されます。下半身麻酔を行い、会陰部(えいいんぶ)から15~20本の長い針を前立腺に刺します。そして、経直腸超音波画像(けいちょくちょうちょうおんぱがぞう)で位置を確認しながら、刺してある針を通して、シード線源を前立腺の中に埋め込んでいくのです。
ヨウ素125の半減期は約2カ月なので、前立腺に埋め込まれた状態で、約8力月間は放射線による治療が続けられます。1日に24時間、計240日にもわたって、放射線の照射が続くことになります。これが小線源療法において短時間の治療で大きな効果が引き出される理由です。
小線源療法の単独治療の対象となるのは、低リスクと中リスクの患者さんです。高リスクに対しては、小線源療法単独では十分な効果が得られません。ただし、高リスクの前立腺癌であっても、「小線源療法+外部照射+ホルモン療法」の併用療法を行えば、優れた治療成績が上がることがわかっています。
PSA検査による検診がさらに普及することで、小線源療法を希望する患者さんは今後も増え続けることでしょう。治療法の選択肢の一つとして、小線源療法の実施が可能な施設が増えることが強く望まれます。

2003年9月に国内初のヨウ素125シード線源永久挿入による小線源療法を当院で実施し、その後5年間で1,000例を超す症例を経験しました。その中において、現在まで再発が明らかになった症例は6例のみで、重篤(じゅうとく)な合併症もみられておらず、この治療の高い有効性と安全性が確認されています。
治療は4日間の入院で終了し、前立腺癌の他の治療に比べて短期間ですみます。治療後に尿が出にくかったり、尿が近くなったりなどの症状は一時的にみられることがありますが、日常生活を大きく害することは通常ありません。
また、この治療では性機能の温存性(おんぞんせい)も高く、海外の報告では治療後に機能が保たれる割合は70~80%とされていて、前立腺癌治療の中においては最も良好なものになっています。
このようにシード線源を用いた小線源療法は治療に要する時間が短く、合併症も少なく、生活の質もよく維持され、その上治療効果も高い治療法だと認識され、今後は日本でも早期前立腺癌治療の中心となっていくものと思われます。
現在、国内90の施設でこの治療が実施され、今までに計9,000例を超す治療がなされています。日本では治療を実施するための施設基準があり、どこの施設でもできるわけではありませんが、今後一層の普及が期待されています。

